Problemy zdrowotne w podróży i jak im zapobiegać
Problemy zdrowotne są często niedoceniane przez osoby podróżujące. Niesłusznie, bowiem podróżowanie wiąże się głównie z ryzykiem zachorowania na choroby zakaźne – a problemy ze zdrowiem w podróży zniweczyły już niejedną eskapadę. Oczywiście nie należy wpadać w przesadę a do sprawy podejść jak najbardziej racjonalnie.
Najważniejsze są dwie sprawy:
- uświadomienie sobie, na czym polega zagrożenie dla zdrowia związane z regionem do którego się udajemy a także jak należy postępować aby zminimalizować ryzyko zachorowania
- uświadomienie sobie jaki jest nasz stan zdrowia a także naszych najbliższych jeżeli wybierają się z nami w podróż; w tym wypadku jego ocena jako odpowiedź czy możemy wyjechać w podróż – winna być przeprowadzona w odniesieniu do konkretnej podróży
Przede wszystkim należy zaznaczyć, że większość poradników medycznych dla podróżujących udziela porad dla osób, które podróżują w standardowych warunkach. Poza ich zainteresowaniami pozostają zwykle miłośnicy doznań ekstremalnych czy też różnych rodzajów aktywności wymagających bardziej specjalistycznej wiedzy oraz podejścia (nurkowanie, działalność wysokogórska, żeglarstwo.).
Wobec coraz większej uwagi jaką kładzie się na profilaktykę, nasze zdrowie zwykle bywa kontrolowane na bieżąco – przede wszystkim tzw. badania okresowe wymagane przez pracodawców a także w szkołach. Stąd też, na ogół mamy ogólne chociaż pojęcie o naszym stanie zdrowia. Jednak kiedy udajemy się w rejony tropikalne, czy do krajów o niskich standardach sanitarnych a także tych w których służba zdrowia jest na niskim poziomie lub dostęp do niej jest trudny, sprawa stanu naszego zdrowia staje się podstawowa. Czym jesteśmy starsi, a jeszcze gdy cierpimy na jakieś przewlekłe schorzenia, problem ten staje się niezwykle ważny. Również w przypadku wyjazdu dzieci, stan ich zdrowia powinien być oceniony szczególnie dokładnie (dzieci również mogą chorować na choroby przewlekłe).
Zakładając, że nasz wyjazd będzie dłuższy i w nieco egzotyczny region, czyli o większym stopniu trudności niż weekendowy wypad na Słowację należy przedsięwziąć następujące kroki.
Konsultacja lekarska
Należy przedstawić lekarzowi informacje o naszym wyjeździe:
- wyjazd indywidualny czy zorganizowany
- warunki podróży i pobytu
- trasa podróży, środki transportu
- czas trwania
- określenie stopnia trudności (gdy piesze wycieczki, długie odcinki do zwiedzania pieszo .)
- zagrożenia i wymagania o których wiemy
Koniecznym jest także poinformowanie o wszystkich okolicznościach związanych z naszym zdrowiem, a szczególnie o przebytych lub aktualnych chorobach, zażywanych lekach, dotychczasowych szczepieniach i kuracjach profilaktycznych (szczególnie przeciw malarii), uczuleniach. Warto te wszystkie informacje spisać tak aby w gabinecie lekarskim o czymś nie zapomnieć. Następny etap to ocena aktualnego stanu zdrowia. Ocena ta może być całkiem prosta ale może także wymagać wykonania dodatkowych badań (np. badania radiologiczne czy badania laboratoryjne). Szczególnego znaczenia nabiera wizyta u lekarza w przypadku gdy cierpimy na choroby przewlekłe. Trzeba zapytać, czy nie zaostrzą się one w czasie podróży w stopniu ją uniemożliwiającym albo czy nie będą stanowić niebezpieczeństwa dla naszego życia. Musimy się także dowiedzieć jak w takich wypadkach postępować oraz zaopatrzyć się w zapas leków stale używanych i pamiętać o zapakowaniu ich do bagażu podręcznego. Praktycznym postępowaniem w takim wypadku jest posiadanie dokumentu lekarskiego z opisem schorzenia i wskazań co do postępowania. W przypadku konieczności kontaktu ze służbą zdrowia w regionie naszego wyjazdu, w decydującym stopniu ułatwi to udzielenie nam pomocy. Oczywiście dokument ten powinniśmy przetłumaczyć na odpowiedni język, używany w kraju (krajach) naszej podróży.
Jeżeli jest to niezbędne – koniecznym jest ustalenie wykonanie szczepień lub profilaktyki przeciw malarycznej – o tym osobno.
Przed każdym wyjazdem (nawet na krajowe wakacje) konieczna jest wizyta u stomatologa (kontrola i w razie potrzeby leczenie zębów) a w przypadku osób noszących okulary u okulisty (wypisanie recepty pozwalającej w przypadku ich utraty na wykonanie nowej pary; polecane jest zabranie okularów zapasowych).
Biorąc pod uwagę ewentualność badań dodatkowych, okres potrzebny na leczenie zębów czy na wykonywanie szczepień a wreszcie fakt konieczności oczekiwania na usługi medyczne, wizyta u lekarza powinna odbyć się minimum 6-8 tygodni przed terminem wyjazdu !
Korzystając z wizyty u lekarza warto przedyskutować skład apteczki jaką ze sobą zabierzemy w podróż. Apteczka powinna być wyposażona w pewne standardowe leki i środki medyczne a także medykamenty związane ze stanem zdrowotnym osoby udającej się w podróż. Kompletując apteczkę należy uwzględnić (ilość i skład winny być dopasowane do) trasę podróży, czas pobytu i dodatkowe okoliczności (np. przebywanie w terenie wysokogórskim). Do apteczki powinien być dołączony spis zabranych leków czy preparatów a także dokładne informacje dotyczące ich stosowania (szczególnie przeciwwskazania i działania uboczne; warto zabrać oryginalne ulotki). Trudno podać skład „uniwersalnej apteczki podróżnej” ale można ogólnie określić jakie leki i środki medyczne winny się w niej znaleźć.
Nie powinno więc zabraknąć:
- leków stosowanych w tzw. przeziębieniu i zapaleniu gardła/leków przeciw gorączkowych
- leków przeciwbiegunkowych
- leków przeciwbólowych i rozkurczowych
- antybiotyków, probiotyków
- leków przeciwalergicznych
- preparatów uzupełniających zaburzenia elektrolitowe
- leków przeciwzapalnych i przeciwświądowych
- leków przeciwko chorobie lokomocyjnej
- kropli do oczu
- maści w przypadku chorób skóry (szczególnie grzybica)
- środków odkażających i opatrunkowych
Dodatkowo, w razie potrzeby w apteczce mogą się znaleźć
- leki stosowane w profilaktyce przeciw malarii
- środki odkażające wodę (lub filtry)
- repelenty na owady
- kremy z filtrem UV
- szminka nawilżająca usta („błyszczek”) także z filtrem UV
Do rozważenia, szczególnie gdy wybieramy się w interior
- rękawiczki jednorazowego użytku
- strzykawki i igły jednorazowego użytku (uwaga: możemy jednak wzbudzić podejrzenie czy nie zażywamy narkotyków)
- drobne narzędzia typu małe nożyczki czy mała pęseta
Jeżeli w podróż zabieramy dzieci to należy pamiętać, że dla małolatów często stosuje się inne leki a także inne są zasady dawkowania. Dlatego wyposażenie apteczki w tym zakresie należy skonsultować z lekarzem pediatrą.
Przy okazji kompletowania apteczki, koniecznym jest odniesienie się do często powtarzanej opinii, że leki związane z miejscowymi chorobami (profilaktyczne przeciw malarii, czy przeciwbiegunkowe) najlepiej kupować w krajach docelowych. Jest to bardzo ryzykowna teza bowiem wiadomo, że rynek farmaceutyczny, szczególnie w „egzotycznych” krajach, jest pełen podrabianych preparatów farmaceutycznych. Łatwo więc można kupić lek, który „nie działa” czy inaczej – nie ma żadnych właścowości leczniczych.
„Fałszywe produkty lecznicze” to coraz bardziej znaczący problem na świecie. Szacuje się, że średnia światowa leków podrabianych wynosi ok. 10%. Są jednak kraje, jak choćby Nigeria gdzie odsetek ten sięga 50% , a pierwszy sfałszowany lek odkryto tam w roku 1968. Fałszowaniem leków zajmują się gangi, dla których zyski z tego tytułu przewyższają dochody z narkotykowego biznesu. Jednak i na kontrolowanych rynkach farmaceutycznych jak choćby w Unii Europejskiej notuje się wzrost leków fałszywych trafiających do legalnego obrotu. Również w Polsce powstał w tym celu Zespół ds. Sfałszowanych Produktów Leczniczych. Najczęściej sfałszowane leki można nabyć przez internet, na bazarach, w klubach fitness, siłowniach czy ogólnie rzecz biorąc w sieciach pozaaptecznych. W 2007, Główny Inspektor Sanitarny w Polsce szacował, że ponad 90% produktów leczniczych w internecie to leki sfałszowane . Obecnie podrabiane są nie tylko preparaty należące do kategorii „lifestylowych” ale także antybiotyki, szczepionki, leki przeciwmalaryczne czy ratujące życie.
Szczepienie
Jest to procedura medyczna przy użyciu szczepionki, czyli preparatu pochodzenia biologicznego, zawierającego żywe, o osłabionej zjadliwości (atenuowane) lub zabite drobnoustroje chorobotwórcze lub fragmenty ich struktury, czy metabolity, stosowana w celu wywołania odpowiedzi immunologicznej (odporności poszczepiennej – sztucznej czynnej). W lecznictwie, szczepionki stosuje się w celach profilaktycznych oraz leczniczych (zwalczanie chorób). Szczepionki dzieli się na swoiste – zapobiegające konkretnym jednostkom chorobowym lub nieswoiste – zwiększające poziom ogólnej odporności. W większości przypadków szczepionki podaje się w formie zastrzyków.
Dla podróżników ważny jest raczej inny podział – na szczepienia obowiązkowe oraz zalecane. O ile kwestia szczepień obowiązkowych jest bezdyskusyjna – jeżeli, zgodnie z międzynarodowymi przepisami, należy się zaszczepić, to trzeba bezwzględnie to uczynić. Tutaj uwaga – rządy niektórych krajów mogą wprowadzać własne wymagania i uznać pewne szczepienia jako obowiązujące na ich terytorium.
Szczepienia obowiązkowe
Zalicza się do nich szczepienie przeciwko żółtej febrze (żółta gorączka). Obowiązuje przy podróży do tropikalnych krajów Afryki i Ameryki Południowej (każdorazowo należy sprawdzić odpowiednią listę krajów w najbliższej Poradni Medycyny Podróży czy też Poradni Medycyny Tropikalnej). Wiele krajów, wolnych od żółtej febry, wymaga tego szczepienia od osób, które przebywały w zagrożonych regionach. Szczepienie to zaleca się w przypadku wyjazdu do krajów sąsiadujących z tymi, które są na liście „obowiązkowej”, szczególnie jeżeli planujemy przebywać na terenach leśnych.
Szczepienie wykonuje się jednorazowo. Powinno być wykonane minimum 10 dni przed przyjazdem do strefy zagrożenia. Ważność szczepienia trwa 10 lat. Dowodem poddania się szczepieniu jest wpis do tzw. żółtej książeczki (International Certificate of Vaccination or Prophylaxis), wydawanej w miejscu szczepienia. Szczepienia przeciwko żółtej febrze są wykonywane w Polsce jedynie w wybranych placówkach medycznych – należy to sprawdzić wcześniej. Na żółtą febrę nie można szczepić niemowląt poniżej 9 miesiąca życia (w bardzo szczególnych sytuacjach można rozważyć to szczepienie u niemowląt w wieku 6-8 miesięcy) – nie powinny więc podróżować w terenach o potencjalnym zagrożeniu tą chorobą.
Szczepienia zalecane
Istnieje także lista szczepień zalecanych. Duża ich część jest wykonywana w Polsce w ramach obowiązkowego kalendarza szczepień dzieci. Trzeba tylko pamiętać, że niektóre z nich nie dają odporności do końca życia i konieczne są tzw. dawki przypominające (dotyczy to między innymi szczepień przeciwko tężcowi, błonicy i poliomyelitis).
Najczęściej wykonywane szczepienia zalecane to szczepienie przeciwko WZW typu A (wirusowe zapalenie wątroby typu A; popularnie żółtaczka pokarmowa) oraz WZW B (wirusowe zapalenie wątroby typu B; popularnie żółtaczka wszczepienna). Szczepienie przeciwko WZW B jest objęte w Polsce kalendarzem szczepień dzieci od roku 1996. Oba te szczepienia warto wykonać (istnieją szczepionki skojarzone obejmujące obie choroby) niezależnie zresztą od wyjazdów.
Inne szczepienia zalecane obejmują przede wszystkim następujące choroby: dur brzuszny, zakażenia meningokokowi oraz kleszczowe zapalenie mózgu. Zanim podejmiemy decyzję o szczepieniu należy rozważyć to z lekarzem, uwzględniając epidemiologiczne cechy regionu naszego wyjazdu.
Należy rozważyć także szczepienie przeciwko tężcowi, które wchodzi w skład szczepienia obowiązkowego u dzieci. Warto przy tym zwrócić uwagę, że powinniśmy przyjmować dawkę przypominającą co 10 lat. Szczepienie przeciwko tężcowi jest wskazane zwłaszcza w krajach tropikalnych, gdzie łatwo się zranić i skaleczyć a choroba ta występuje stosunkowo często.
W przypadku wyjazdu dzieci może się okazać, że nie ukończyły jeszcze szczepień zawartych w kalendarzu szczepień ochronnych. Wtedy konieczna może się okazać modyfikacja tak aby, przed wyjazdem, dziecko uodpornić.
Warto zwrócić uwagę, że szczepienia obowiązkowe wykonywane są głównie za względu na bezpieczeństwo epidemiologiczne państw nimi objętych. Zdrowie indywidualnego podróżnika chronią przede wszystkim szczepienia zalecane.
Profilaktyka przeciwko malarii (zimnicy)
Choroba ta jest jednym z najpoważniejszych problemów medycznych na świecie ze względu na rozpowszechnienie, bardzo dużą zachorowalność (rocznie zapada na nią na świecie prawie 500 mln osób) a także znaczną śmiertelność (rocznie na świecie umiera ponad 2 mln). Stanowi więc największe zagrożenie dla podróżników wędrujących w tropikalnej strefie klimatycznej świata. Szczególnie zagrożone są (jeżeli chodzi o ciężki przebieg i powikłania) dzieci do lat 5, osoby o obniżonej odporności oraz kobiety ciężarne. Jeżeli jest to możliwe, osoby te nie powinny podróżować w strefie występowania tej choroby. Regiony o największym ryzyku znajdują się w Afryce, Azji i na niektórych wyspach Oceanii. Mniejsze niebezpieczeństwo grozi nam w czasie wędrówki po Ameryce Południowej i Środkowej. Ryzyko zachorowania jest zależne od szeregu czynników i może się znacznie różnić w obrębie konkretnego kraju zakwalifikowanego jako „malaryczny”. W większości przypadków obszary powyżej 2000 m npm są wolne od malarii (nie wszędzie jest to jednak tak pewne). Jeżeli chodzi o okres to wszędzie najbardziej niebezpieczna jest pora deszczowa a szczególnie jej koniec. Chorobę wywołują pierwotniaki (zarodźce malarii), które są przenoszone przez komary widliszki a zakażenie następuje w czasie ukłucia człowieka przez komara. Obecnie brak jest skutecznej szczepionki. Postawą jest więc profilaktyka, obejmująca dwa aspekty:
Ochrona przed ukąszeniami owadów
Polega na szczególnej ochronie w okresie od zachodu do wschodu słońca kiedy komary atakują najczęściej. Winno się wtedy osłaniać ciało jak tylko jest to możliwe (skarpetki, długie spodnie, koszule w długimi rękawami). W pomieszczeniach winny być stosowane siatki zabezpieczające okna i drzwi a nad łóżkami moskitiery. Tam gdzie wiemy, że moskitiery będziemy używać często, warto mieć swoją własną bo jakość tych będących na wyposażeniu pokoi hotelowych bywa różna. Oczka siatki nie mogą być większe niż 1,5 mm a najlepiej aby była nasączona środkiem owadobójczym (np. na bazie permetryny – Moskito Guard TEXTILE). Przed snem koniecznym jest sprawdzenie czy wewnątrz złożonej siatki nie znajdują się komary. Aby moskitiera była skuteczna należy jej brzegi zawinąć pod materac na którym śpimy. Nie „przytulamy” się do moskitiery, śpimy na środku materaca!
W naturze komary unikają następujących zapachów: goździki, lawenda, mięta, cytronela i cedr. Do niedawna za najskuteczniejszy syntetyczny repelent uważany był taki, który zawiera DEET (diethyl toluamide lub N,N-diethyl-meta-toluamide), który blokuje receptory węchu komara. Niestety ostatnie badania wykazały, że dla ludzi jest to niezwykle toksyczna substancja! Szczęśliwie mamy już dostępny w Polsce preparat oparty o ikarydynę czyli Moskito Guard. Jest to cały system oparty o różne formy opakowania. Nie jest to spray, ale balsam o bardzo ładnym zapachu, nie uczula, nie niszczy plastików jak DEET, jest wodoodporny. To jedyny repelent zalecany dla kobiet w ciąży i małych dzieci! Działa do 8 godzin na komary i do 4 godzin na kleszcze! Cały artykuł poświęcony Moskito Guard możesz przeczytać TUTAJ!
Status repelentów opartych o DEET się zmienia! Obecne w Europie są następujące zalecenia:
- środki o zawartości powyżej 30% DEET powinny być ZAKAZANE! (ale niestety nadal są w handlu!)
- repelent oparty o DEET powinien być (jeżeli już) używany TYLKO RAZ DZIENNIE!
- nie można używać repelentu z DEET u dzieci poniżej 12 roku życia
- nie mogą używać repelentów opartych o DEET kobiety w ciąży (ABSOLUTNIE!)
- nie powinno się używać DETT na twarz!
Pamiętając, iż komary przenoszące malarię kłują przed zachodem i wschodem słońca (ale np. te od dengi i ZIKA kłują w dzień) należy nieco wcześniej spryskać ubranko dzieci. W przypadku małych dzieci nie należy spryskiwać buzi oraz dłoni (ryzyko zlizania repelentu!).
- Dodatkową formą ochrony jest impregnacja ubrań, moskitier, namiotów np. Moskito Guard Textile. Impregnat zawiera permetrynę. Zaimpregnowany materiał nie odbarwia się i swoje właściwości zachowuje przynajmniej do 2 prań!
- Uwaga! Zachwalane w ramach medycyny domowej różne olejki i wywary na cytrusach, goździkach, itp… nijak się mają do profesjonalnych repelentów. Wcale nie są takie eko i zdrowe ponieważ zakazane jest ich używanie np. przez kobiety w ciąży ponieważ uczulają! Podobnie nie nadają się dla dzieci, a czas odstraszania zapachem nie przekracza 2 godzin!
- Używając jednocześnie kremu z filtrem, należy najpierw nanieść krem, a dopiero potem repelent.
- Pamiętając, iż komary najbardziej gryzą przed zachodem i wschodem słońca. W przypadku małych dzieci nie należy spryskiwać buzi oraz dłoni (ryzyko zlizania repelentu!).
- Przydatnym bywają repelenty jakie można włożyć do kontaktu. W podróży bardziej sprawdzają się te w listkach niż w płynie (ryzyko wylania), chyba że mamy możliwość bezpiecznego ich przewożenia (by nie uległy zgnieceniu). Należy zasięgnąć porady lekarza czy można je stosować przy dziecku (są co do tego sprzeczne opinie).
- Są też specjalne spirale wydzielające opary po podpaleniu. Nie likwidują one owada lecz “ogłuszają” jego receptory. Jedna spirala wystarcza do 8 godzin.
Repelent, niezależnie od postaci winien być stosowany dokładnie tak jak zaleca to producent. Zwykle trzeba pokrywać nim skórę co kilka godzin (Moskito Guard chroni do 8 godzin przed komarami i do 4 godzin przed kleszczami). Nie wolno nakładać repelentu na skórę poparzoną czy z ranami jak również na błony śluzowe (np. usta, nos).
Uwaga! Malutkim dzieciom nie należy smarować rąk bo z dużym prawdopodobieństwem środek ochronny trafi do ust dziecka. Gdy stosujemy krem z filtrem UV a jednocześnie repelent to najpierw należy pokryć skórę kremem UV a potem repelentem (zawsze to ostatnia warstwa).
Uważa się, że w pokojach z klimatyzacją komary nie przebywają – NIEPRAWDA!.
Niektórzy uważają, że skutecznie komary odgania wentylator – NIEPRAWDA!.
Stosowane są także środki owadobójcze (insektycydy) zawierające głównie permetrynę. Popularne są w formie spiralek, tlących się przez kilka godzin. Bardziej nowoczesna wersja to płytki podgrzewane w specjalnym pojemniku włożonym do kontaktu. Jednak trzeba pamiętać, że zarówno spirale tradycyjne jak i elektryczne nie są całkiem skuteczne. Środków owadobójczych nie wolno stosować bezpośrednio na skórę. Można wykorzystywać moskitiery albo odzież (zewnętrzna) zaimpregnowane permetryną (Moskito Guard TEXTILE).
Istnieje jeszcze dość szeroko powszechne przeświadczenie o skuteczności innych środków takich jak jedzenie czosnku czy witaminy B albo stosowaniu specjalnych urządzeń np. emitujących ultradźwięki czy tzw. pułapek świetlnych. Badania naukowe nie potwierdzają jednak ich skuteczności.
Chemioprofilaktyka
Polega na zażywaniu leków powstrzymujących namnażanie zarodźców malarii w organizmie a przez to eliminujących rozwój choroby. Żaden z nich nie jest skuteczny w 100%. Istnieje szereg leków przeciwko malarii ale bardzo ważny jest dobór odpowiedniego co jest związane, przede wszystkim z rejonem naszej podróży. Trzeba bowiem wspomnieć o niekorzystnym zjawisku jakim jest oporność zarodźców na coraz to nowe leki, a przebiega to różnie w różnych regionach świata. Dlatego doboru właściwego preparatu winien dokonać doświadczony lekarz! Jest to szczególnie ważne w przypadku dzieci, ponieważ powinny otrzymać inne dawki, a niektórych leków nie można dzieciom podawać. Jeszcze jedna istotna sprawa – zażywanie leków przez karmiące kobiety nie chroni dziecka. Koniecznie też należy mieć świadomość, że leki stosowane w profilaktyce malarii nie dają 100% pewności uniknięcia zachorowania. Dlatego też, w razie gorączki lub innych niepokojących objawów w trakcie podróży w rejonie malarycznym lub po powrocie należy jak najszybciej skontaktować się z lekarzem. Malaria jest chorobą uleczalną, jednak opóźnieniu w jej rozpoznaniu i leczeniu nawet o dobę może bardzo pogorszyć rokowanie a nawet grozić śmiercią.
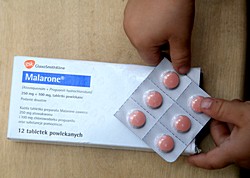
Leki stosowane w profilaktyce malari i (w nawiasach nazwy międzynarodowe):
- Malarone (Atovaquone + Proguanil) – lek nowej generacji, o dużej skuteczności (jeszcze), dobrze tolerowany; (zaczynamy brać na dobę przed wjazdem w strefę malaryczną, w czasie pobytu w strefie zagrożenia codziennie 1 tabletka i tydzień po wyjechaniu ze strefy malarycznej)
W Polsce od 2018 będzie dostępny tańszy odpowiednik Malarone czyli FALCIMAR! - Lariam (Mefloquine) – lek nie jest zarejestrowany w Polsce ; jest nieskuteczny między innymi w Azji Południowo-Wschodniej oraz niektórych regionach brazylijskiej Amazonii. Poza tym wywołuje dużo działań ubocznych (zwidy, majaki, wymioty,…). Dawkowanie – 1 tabletka na tydzień (w czasie pobytu w strefie zagrożenia oraz tydzień przed wyjazdem i 4 tygodnie po powrocie).
- Doxycyclinum (Doxycycline) – przyjmuje się, że jest skuteczny w większości rejonów zagrożonych malarią na świecie. U niektórych jako działanie uboczne czyni skórę podatną na działanie promieni UV. Nie stosuje się u dzieci poniżej 12 roku życia . Dawkowanie – codziennie 1 tabletka (w czasie pobytu w strefie zagrożenia oraz doba przed wyjazdem i 4 tygodnie po powrocie).
- Arechin (Chloroquine) – dawnej bardzo popularny, obecnie w większości świata nieskuteczny ; zdarza się, że zalecają go lekarze nie znający problematyki chorób tropikalnych
- Paludrine (Proguanil) – w większości świata nieskuteczny ; może być stosowany jedynie w połączeniu z Arechinem (Chloroquine)
- Daraprim – obecnie lek całkiem nieskuteczny
- Fansidar – obecnie lek całkiem nieskuteczny
Wybór leku powinien być bardzo staranny i w porozumieniu z lekarzem specjalistą mającym doświadczenie w zakresie chorób tropikalnych. Światowa Organizacja Zdrowia (WHO) zwróciła się do firm farmaceutycznych o zaprzestanie obrotu preparatami zawierającymi pojedynczy lek aby zapobiec wytwarzaniu się lekooporności drobnoustrojów wywołujących malarię. WHO zaleca terapię kombinowaną. Ostatnio zwrócono uwagę na leki z grupy pochodnych artemizyny zalecając stosowanie ich z innymi lekami przeciwmalarycznymi – tzw. ACT (Artemisinin Combination Therapies).
Źródła informacji – medycyna podróży
Polacy podróżują coraz częściej, dalej i w coraz bardziej egzotyczne zakątki świata. Jednak w ślad za tym nie szedł dotąd – w naszym kraju – rozwój medycyny podróży. Dlatego jeszcze ciągle trudno jest uzyskać wiarygodną informację i pomoc medyczną w tym zakresie. Dopiero od niedawna w tej dziedzinie zaczęło się zmieniać. Dzięki porozumieniu pomiędzy Międzywydziałowym Instytutem Medycyny Morskiej i Tropikalnej Gdańskiego Uniwersytetu Medycznego (utworzono tam Krajowy Ośrodek Medycyny Podróży), Krajową Izbą Turystyki oraz przy wsparciu Departamentu Polskiego Światowej Organizacji Zdrowia (WHO), zaczyna powstawać w Polsce sieć Certyfikowanych Centrów Medycyny Podróży (CCMP). Jest to pierwszy w Polsce, nowatorski projekt z zakresu medycyny podróży mający na celu ustanowienie i wdrożenie standardów poprawy bezpieczeństwa podróżujących.
W założeniu, Certyfikowane Centra Medycyny Podróży, mają dostarczyć odpowiedniej wiedzy i rozwiązań w zakresie profilaktyki a także zabezpieczyć – w razie potrzeby – właściwy serwis medyczny. CCMP mają wprowadzone standardy zaleceń profilaktycznych przedwyjazdowych takich jak m.in.: zalecanie określonych szczepień ochronnych dostosowanych do stref i stopnia zagrożeń, profilaktyka przeciwmalaryczna oparta na bieżących informacjach dotyczących okresów i rejonów zagrożenia, profilaktyka przeciwbiegunkowa, propozycje zestawów apteczek podróżnych uwzględniających charakter wyjazdu. Szczególne zalecenia przy specyficznych wyjazdach: nurkowanie rekreacyjne, wspinaczka wysokogórska, wyprawy trekkingowe itp. Zalecenia zdrowotne dla podróżujących przewlekle chorych-cukrzyca, nadciśnienie tętnicze, choroby nerek itp. I wreszcie, – jako rekomendowane – wykonanie kontrolnych badań diagnostycznych po powrocie z podróży do Polski.
Aktualny wykaz Certyfikowanych Ośrodków Medycyny Podróży można znaleźć na stronie serwisu
www.ptmmtp.com.pl/certyfikowane-osrodki-medycyny-podrozy/certyfikowane/
To wszystko jest w fazie tworzenia. Na co dzień jednak informacje medyczne zdobywamy różnymi drogami. Popularny sposób to pytanie innych podróżników. Jak uczy doświadczenie, często, nie jest to wcale pewne i rzetelne źródło. Przede wszystkim, jedynie niewielka grupa podróżników posiada odpowiednią wiedzę medyczną. Inna wada takiego rozwiązania to fakt, że otrzymujemy jedynie jednostkowe doświadczenia. Dla przykładu – nie tak rzadko, z ust doświadczonego podróżnika, możemy usłyszeć: „nie zażywałem leków przeciwmalarycznych, bo podobno niszczą wątrobę i wcale nie zachorowałem”. Ale taki informator nie wie, że co roku wśród polskich turystów notuje się co najmniej kilkadziesiąt zachorowań na malarię a odsetek umierających, wśród Polaków, jest najwyższy porównując z innymi krajami UE. Inny sposób to kontakt z biurami podróży, które specjalizują się w organizowaniu wyjazdów w egzotyczne regiony świata. I tutaj z tą wiedzą bywa różnie, najczęściej także nie najlepiej. Przy tym trzeba podkreślić, ze pracownicy biur podróży nie są uprawnieni do przekazywania informacji o charakterze medycznym. Co więcej, w przypadku problemów zdrowotnych będących następstwem takiej sytuacji, klienci mogą występować o zadośćuczynienie na drodze prawnej. Zdarzyły się już zresztą takie procesu sądowe, wygrane przez uczestników wyjazdów zagranicznych, w czasie których zachorowali oni bowiem otrzymali niewłaściwe informacje podane przez personel biura.
Dlatego, istotnym elementem związanym z siecią Certyfikowanych Centrów Medycyny Podróży, jest dodatkowy program skierowany do biur podróży. Biura, których personel odbędzie odpowiednie szkolenie otrzymują certyfikat „Bezpieczny Partner Podróży”. Jest to gwarancja, że turysta zostanie skierowany do właściwego CCMP w którym nie tylko dokona stosownych szczepień ale przede wszystkim otrzyma wyczerpującą wiedzę z zakresu bezpieczeństwa podróży.
Ubezpieczenia
Mimo odpowiednich przygotowań, nigdy nie mamy pewności, że unikniemy niespodziewanych a przykrych sytuacji związanych z zagrożeniem zdrowia a nawet życia. Dlatego koniecznym jest posiadanie ubezpieczenia.
Obywatele polscy, jako obywatele Unii Europejskiej mamy prawo do bezpłatnej opieki medycznej w placówkach państwowej służby zdrowia w krajach członkowskich a także w Szwajcarii. Należy jedynie posiadać Europejską Kartę Ubezpieczenia Zdrowotnego (EKUZ). Aby ją otrzymać należy złożyć wniosek w oddziale NFZ (wniosek można przesłać pocztą lub faxem wraz załącznikami). Karta wydawana jest na określony czas. Szczegółowe informacje na ten temat a także na temat zakresu bezpłatnych świadczeń w UE można znaleźć na stronie www.nfz.gov.pl Zakres bezpłatnych świadczeń jaki pokrywa EKUZ nie obejmuje wielu procedur stąd warto dokupić dodatkowe ubezpieczenia komercyjne. W przypadku wyjazdów poza UE jest to konieczne.
W przypadku wyjazdu z biurem turystycznym, podstawowe ubezpieczenie jest zwykle wliczone w cenę wyjazdu. Trzeba to jednak sprawdzić a gdy jest to dokonać analizy co obejmuje (zakres, sumy na jakie jesteśmy ubezpieczeni). W razie potrzeby można dokupić inną polisę – np. gdy będziemy jeździć na nartach (możliwość transportu lotniczego), nurkować, wspinać się po górach itp.
Rodzaje ubezpieczeń: koszty leczenia (KL; świadczenia związane z zachorowaniem i konieczną w związku z tym pomocą medyczną), następstwa nieszczęśliwych wypadków (NNW; świadczenia w razie nieszczęśliwego wypadku), assistance (szeroko rozumiana pomoc w sytuacji awaryjnej).
W każdym przypadku konieczna jest dokładna analiza jaki zakres obejmuje polisa, na jakim obszarze świata działa, jakie koszty pokrywa (zarówno minimalna kwota refundacji jak i maksymalna suma gwarancyjna).
Warto także pamiętać, że pakiety ubezpieczeniowe są także coraz częściej dodatkiem do rachunków bankowych i kart kredytowych jak również do programów lojalnościowych linii lotniczych.
My (przyp. red.) mamy ubezpieczenie w formie kart rocznych ubezpieczających w pełni również sporty amatorskie np. nurkowanie! Wszystkie informacje znajdziecie w tym artykule!
Prof Andrzej Urbanik – portal: travelbit.pl
(c) Mały Podróżnik – www.malypodroznik.pl – wszelkie prawa zastrzeżone